Was ist eine situative Depression?
Eine situative Depression ist eine Form von Depression, die durch belastende Ereignisse oder Situationen ausgelöst wird. Menschen, die eine solche Art von Depression erleben, fühlen sich häufig traurig, hoffnungslos und hilflos. Die Symptome können von Person zu Person unterschiedlich sein, aber sie können sich auf eine Vielzahl von Bereichen auswirken, einschließlich Arbeit, Familie, Beziehungen und sozialen Aktivitäten.
Eine situative Depression kann durch verschiedene Ereignisse ausgelöst werden, wie zum Beispiel Verlust eines geliebten Menschen, eine Trennung, eine schwere Krankheit, Arbeitsplatzverlust oder finanzielle Schwierigkeiten. Diese Ereignisse können dazu führen, dass eine Person sich überwältigt und verzweifelt fühlt, und das Gefühl hat, dass das Leben sinnlos geworden ist. Die Symptome können sich auf viele Aspekte des täglichen Lebens auswirken, einschließlich Schlaf, Appetit, Energielevel und Konzentration.
Wenn eine Person eine situative Depression erlebt, kann es hilfreich sein, Strategien zur Bewältigung der Situation zu entwickeln. Eine Möglichkeit ist, Unterstützung von Freunden und Familie zu suchen und offen über die eigenen Gefühle zu sprechen. Selbstfürsorge-Praktiken wie regelmäßige Bewegung, gesunde Ernährung und ausreichender Schlaf können auch dazu beitragen, die Symptome zu lindern.
Es ist auch wichtig zu beachten, dass eine situative Depression nicht unbedingt bedeutet, dass eine Person an einer klinischen Depression leidet, weil es viele Arten von Depressionen gibt. Wenn jedoch Symptome wie anhaltende Traurigkeit, Interessenverlust, Hoffnungslosigkeit und Suizidgedanken auftreten, kann es ratsam sein, professionelle Hilfe in Anspruch zu nehmen. Ein Arzt oder Therapeut kann eine genaue Diagnose stellen und eine geeignete Behandlung empfehlen.
Es gibt verschiedene Behandlungsmöglichkeiten für eine situative Depression, abhängig von der Schwere der Symptome und der individuellen Situation. Eine vorübergehende Veränderung der Umgebung, wie zum Beispiel ein Urlaub oder ein Umzug, kann dazu beitragen, das Wohlbefinden zu verbessern. In schwereren Fällen kann eine Therapie, wie zum Beispiel kognitive Verhaltenstherapie, oder eine medikamentöse Behandlung empfohlen werden.
Insgesamt ist es wichtig zu erkennen, dass eine situative Depression eine normale Reaktion auf belastende Ereignisse sein kann und dass es Wege gibt, um mit den Symptomen umzugehen. Es ist jedoch auch wichtig, professionelle Hilfe zu suchen, wenn die Symptome anhalten oder sich verschlimmern, um sicherzustellen, dass eine angemessene Behandlung erfolgt.
Die Ursachen der situativen Depression verstehen
Es gibt viele Faktoren, die zur Entstehung einer situativen Depression beitragen können. Eine der Hauptursachen ist der Verlust eines geliebten Menschen. Trauer und Verlust können das Selbstwertgefühl beeinträchtigen und dazu führen, dass Menschen sich isolieren und sich von Freunden und Familie zurückziehen.
Eine weitere Ursache für situative Depression ist der Stress am Arbeitsplatz. Überforderung, ein hoher Arbeitsdruck und Konflikte mit Kollegen oder Vorgesetzten können zu Depressionen führen. Beziehungsschwierigkeiten, wie eine Trennung oder eine Scheidung, können ebenfalls eine Ursache sein.
Eine Trennung oder Scheidung kann eine Person emotional erschöpfen und führt häufig zu Gefühlen von Verlust, Einsamkeit und Traurigkeit. Ebenso können finanzielle Schwierigkeiten oder eine schwere Krankheit zu einer situativen Depression führen.
Eine weitere Ursache kann auch eine traumatische Erfahrung sein, wie zum Beispiel eine körperliche oder sexuelle Misshandlung, ein Autounfall oder ein Naturkatastrophe. Diese Art von Ereignissen kann eine Person in eine tiefe Krise stürzen und führt oft zu Symptomen wie Schlaflosigkeit, Angst und Panikattacken.
Es ist auch wichtig zu erwähnen, dass eine Geschichte von psychischen Erkrankungen oder familiären Belastungen das Risiko einer situativen Depression erhöhen kann. Menschen, die bereits an einer Angststörung oder einer anderen psychischen Erkrankung leiden, sind oft anfälliger für eine situative Depression.
Es ist wichtig, dass Menschen verstehen, dass eine situative Depression keine Schwäche ist, sondern eine natürliche Reaktion auf belastende Ereignisse darstellt. Es ist jedoch auch wichtig, sich bewusst zu sein, dass es sich um eine ernsthafte Erkrankung handelt, die professionelle Hilfe erfordern kann.
Zur Behandlung von situativen Depressionen stehen verschiedene Behandlungsoptionen zur Verfügung. In einigen Fällen kann eine vorübergehende Veränderung der Umgebung helfen, wie zum Beispiel ein Urlaub oder ein Umzug. Auch die Entwicklung von Bewältigungsstrategien, um den Umgang mit schwierigen Situationen zu erleichtern, kann helfen.
In schwereren Fällen kann jedoch eine Psychotherapie empfohlen werden. Eine kognitive Verhaltenstherapie ist eine häufig verwendete Therapieform bei situativen Depressionen. Diese Art der Therapie zielt darauf ab, negative Gedanken und Verhaltensweisen zu identifizieren und zu ändern, um das Selbstwertgefühl zu verbessern.
In einigen Fällen kann auch eine medikamentöse Behandlung empfohlen werden, wie zum Beispiel Antidepressiva. Es ist jedoch wichtig zu beachten, dass Medikamente allein nicht ausreichend sind und in Kombination mit Psychotherapie eingesetzt werden sollten.
Insgesamt ist es wichtig, dass Menschen verstehen, dass eine situative Depression eine normale Reaktion auf belastende Ereignisse sein kann und dass es Wege gibt, um mit den Symptomen umzugehen. Es ist jedoch auch wichtig, professionelle Hilfe zu suchen, wenn die Symptome anhalten oder sich verschlimmern, um sicherzustellen, dass eine angemessene Behandlung erfolgt.
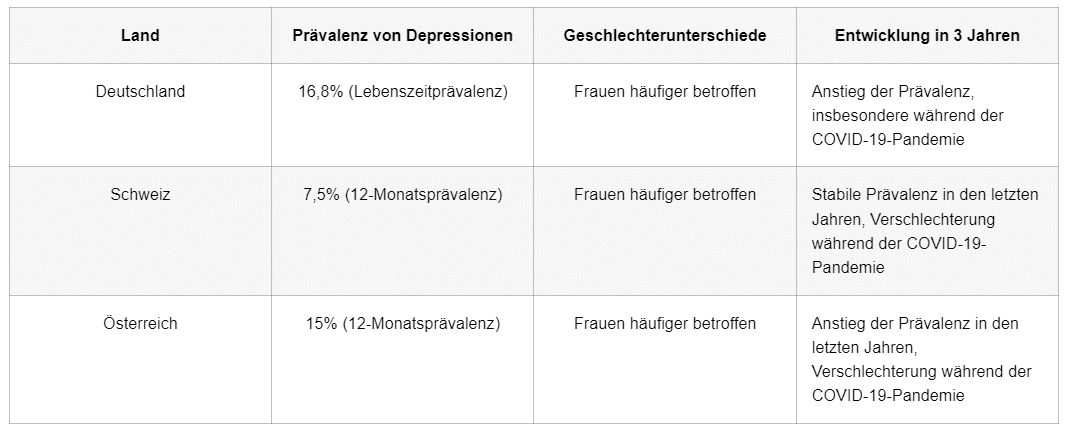
Prävalenz Daten aus der DACH-Region aus den letzten 3 Jahren
Die Gesellschaft kann eine wichtige Rolle bei der Entstehung von situativer Depression spielen. In unserer heutigen Gesellschaft gibt es oft einen hohen Druck, erfolgreich zu sein und bestimmte Erwartungen zu erfüllen. Dies kann dazu führen, dass Menschen sich gestresst und überfordert fühlen und letztendlich zu einer Depression führen.
Die soziale Isolation, die durch die COVID-19-Pandemie verursacht wurde, hat auch zu einem Anstieg der situativen Depression geführt. Menschen wurden gezwungen, sich von Freunden und Familie zu isolieren, was zu Gefühlen von Einsamkeit und Depressionen führte.
Ein weiterer Einfluss der Gesellschaft auf situative Depressionen ist das Stigma, das mit psychischen Erkrankungen verbunden ist. Oft fühlen sich Menschen, die an einer Depression leiden, unverstanden und stigmatisiert, was dazu führen kann, dass sie ihre Symptome verbergen oder sich nicht trauen, Hilfe zu suchen. Eine offene und akzeptierende Einstellung gegenüber psychischen Erkrankungen ist daher wichtig, um Betroffenen das Gefühl zu geben, dass sie Unterstützung und Hilfe erhalten können, ohne stigmatisiert zu werden.
Auch die Medien können einen Einfluss auf die situative Depression haben. In der heutigen Zeit sind wir ständig von negativen Nachrichten umgeben, sei es durch Social Media, Nachrichtenkanäle oder andere Informationsquellen. Die Berichterstattung über Krisen, Katastrophen und schlechte Nachrichten kann bei vielen Menschen zu Angst und Depressionen führen.
Darüber hinaus kann auch die Art und Weise, wie die Gesellschaft den Umgang mit Emotionen und mentaler Gesundheit betrachtet, eine Rolle spielen. Oft wird der Umgang mit Emotionen als Schwäche angesehen und Menschen, die ihre Emotionen zeigen, werden stigmatisiert oder belächelt. Dies kann dazu führen, dass Menschen ihre Gefühle unterdrücken und ihre psychische Gesundheit vernachlässigen, was wiederum zu situativen Depressionen führen kann.
Es ist wichtig, die Auswirkungen der Gesellschaft auf die psychische Gesundheit anzuerkennen und zu verstehen, dass sie bei der Entstehung von situativen Depressionen eine wichtige Rolle spielen kann. Indem wir eine offene und akzeptierende Einstellung gegenüber psychischen Erkrankungen pflegen, den Umgang mit Emotionen normalisieren und negative Medieninhalte begrenzen, können wir dazu beitragen, das Risiko von situativen Depressionen zu reduzieren und Betroffenen zu helfen, sich besser zu fühlen.
Wie soziale Medien situative Depressionen beeinflussen
Soziale Medien können ebenfalls eine Rolle bei der Entstehung von situativer Depression spielen. Der ständige Vergleich mit anderen Menschen auf sozialen Medienplattformen kann dazu führen, dass Menschen sich minderwertig und unzulänglich fühlen. Dies kann zu einem verringerten Selbstwertgefühl und letztendlich zu Depressionen führen.
Soziale Medien sind aus unserem täglichen Leben nicht mehr wegzudenken, insbesondere für die jüngere Generation. Die ständige Verfügbarkeit von Inhalten und der Drang, mit anderen zu interagieren, kann jedoch zu einer Abhängigkeit von sozialen Medien führen. Dies kann dazu führen, dass Menschen Stunden damit verbringen, auf sozialen Medien zu scrollen, was zu einer Vernachlässigung anderer wichtiger Aufgaben führen kann, wie z. B. der Arbeit oder der Familie. Diese Vernachlässigung kann zu Stress und Konflikten führen, die zu Depressionen führen können.
Darüber hinaus können soziale Medien auch dazu führen, dass Menschen sich isoliert fühlen, insbesondere wenn sie sich durch ihren Online-Auftritt nicht mit anderen identifizieren können. Menschen können sich einsam und unverstanden fühlen, wenn sie das Gefühl haben, dass sie nicht in der Lage sind, ihre Online-Persönlichkeit mit ihrem wahren Selbst zu vereinbaren.
Ein weiterer Einfluss von sozialen Medien auf die Entstehung von situativer Depression sind Mobbing und Cyber-Mobbing. Negative Kommentare, Beleidigungen und Herabwürdigungen in sozialen Medien können zu einem erheblichen emotionalen Stress führen und dazu beitragen, dass sich Menschen traurig und hoffnungslos fühlen.
Um die negativen Auswirkungen von sozialen Medien auf die mentale Gesundheit zu minimieren, ist es wichtig, sich auf die positiven Aspekte der sozialen Medien zu konzentrieren und sicherzustellen, dass man eine gesunde Balance im Umgang mit sozialen Medien findet. Dies kann durch das Setzen von Grenzen bei der Nutzung sozialer Medien und das Entfernen von Konten oder Plattformen erreicht werden, die sich negativ auf das Selbstwertgefühl auswirken. Es ist auch hilfreich, eine realistische Sichtweise auf das, was auf sozialen Medien präsentiert wird, zu haben und sich daran zu erinnern, dass das, was man sieht, oft nicht der Realität entspricht.
Der Einfluss von Beziehungsproblemen auf situationsbedingte Depressionen
Probleme in einer Beziehung können ebenfalls zu einer situativen Depression führen. Eine Trennung oder Scheidung kann dazu führen, dass Menschen sich einsam, traurig und wertlos fühlen. Schwierige Beziehungen können ebenfalls zu Depressionen führen, da sie oft mit einem hohen Maß an Stress und Konflikten verbunden sind.
Beziehungsprobleme können eine Vielzahl von Formen annehmen, von Kommunikationsschwierigkeiten und mangelndem Verständnis bis hin zu emotionaler Vernachlässigung oder sogar Missbrauch. All diese Probleme können das Selbstwertgefühl und das Wohlbefinden beeinträchtigen und schließlich zu einer situativen Depression führen.
Es ist wichtig, diese Beziehungsprobleme anzugehen und zu lösen, um eine Depression zu vermeiden oder zu überwinden. Eine offene und ehrliche Kommunikation ist der Schlüssel, um Missverständnisse und Konflikte zu lösen. Paartherapie oder Beratung kann auch helfen, Beziehungsprobleme zu bewältigen und eine gesunde und glückliche Beziehung aufzubauen.
Es ist auch wichtig, zu beachten, dass eine Beziehung nicht immer die Quelle einer situativen Depression sein muss. Ein schlechtes Verhältnis zu Familienmitgliedern oder Freunden oder der Verlust eines Haustieres können ebenfalls zu einer Depression führen. Jede Art von Beziehung, die einen starken emotionalen Bezug hat, kann eine Rolle bei der Entstehung einer situativen Depression spielen.
Wenn Beziehungsprobleme oder der Verlust einer wichtigen Beziehung zu einer Depression führen, kann es schwierig sein, mit Freunden und Familie darüber zu sprechen. In solchen Fällen kann es hilfreich sein, professionelle Hilfe zu suchen. Ein Therapeut oder Berater kann helfen, die Situation zu verstehen und Wege aufzuzeigen, um mit den Problemen umzugehen und die Depression zu überwinden.

Die Rolle von Freundschaften bei situativen Depressionen
Freundschaften können eine wichtige Rolle bei der Prävention von situativer Depression spielen. Eine starke Unterstützung durch Freunde kann dazu beitragen, dass Menschen schwierige Situationen besser bewältigen können. Es ist wichtig, Freunde zu haben, mit denen man über seine Probleme sprechen kann und die einen unterstützen, wenn man sie braucht.
Freundschaften können auch dazu beitragen, dass Menschen sich weniger allein und isoliert fühlen, was ein wichtiger Faktor bei der Entstehung von situativer Depression ist. Die soziale Unterstützung von Freunden kann dazu beitragen, dass Menschen sich sicherer und vertrauter fühlen und in schwierigen Zeiten mehr Zuversicht haben.
Es ist jedoch wichtig zu beachten, dass Freundschaften nicht immer einfach sind und es in einer Freundschaft auch Konflikte geben kann. Konflikte können zu Stress führen, der wiederum zu Depressionen führen kann. Es ist wichtig, Konflikte in einer Freundschaft zu lösen und zu vermeiden, dass sie zu lange andauern oder sich verschlimmern.
Darüber hinaus ist es wichtig, dass Menschen auch neue Freundschaften aufbauen, insbesondere in schwierigen Zeiten, wenn sie auf zusätzliche Unterstützung angewiesen sind. Neue Freundschaften können dazu beitragen, dass Menschen sich weniger isoliert und einsam fühlen und ein neues Netzwerk von Unterstützung und Solidarität aufbauen.
Es ist auch wichtig zu beachten, dass nicht alle Freundschaften gleich sind und dass einige Freundschaften möglicherweise toxisch oder nicht förderlich für die psychische Gesundheit sind. Es ist wichtig, diese Beziehungen zu identifizieren und sich von ihnen zu distanzieren, um die psychische Gesundheit zu schützen.
Insgesamt können Freundschaften eine wichtige Rolle bei der Vorbeugung und Bewältigung von situativen Depressionen spielen. Eine starke Unterstützung durch Freunde kann dazu beitragen, dass Menschen schwierige Zeiten besser bewältigen können und sich weniger isoliert und einsam fühlen. Es ist jedoch auch wichtig, Konflikte in Freundschaften zu lösen und toxische Beziehungen zu vermeiden.
Der Einfluss der Familiendynamik auf die situative Depression
Familienprobleme können ebenfalls zu einer situativen Depression führen. Konflikte innerhalb der Familie können dazu führen, dass sich Menschen isolieren und sich von ihren Lieben entfernen. In einigen Fällen kann eine toxische Familie dazu führen, dass Menschen sich minderwertig und wertlos fühlen.
Die Familiendynamik kann einen erheblichen Einfluss auf die Entstehung und das Fortbestehen von situativer Depression haben. Oft sind familiäre Konflikte, Missverständnisse und traumatische Erfahrungen die Ursache für emotionalen Schmerz, der sich in Depressionen manifestieren kann. Familienmitglieder können einander verletzen oder ablehnen, was dazu führt, dass Betroffene sich ungeliebt und isoliert fühlen.
Familienmitglieder können auch bewusst oder unbewusst dazu beitragen, dass sich eine depressive Stimmung verschlimmert. Beispielsweise können Eltern hohe Erwartungen an ihre Kinder stellen, die diese nicht erfüllen können, was zu Gefühlen von Versagen und Enttäuschung führt. Familien können auch ein Umfeld schaffen, das es schwer macht, sich zu öffnen und über Probleme zu sprechen. Dies kann dazu führen, dass Betroffene ihre Gefühle und Gedanken unterdrücken, was letztendlich zu einem höheren Risiko für Depressionen führen kann.
Um eine familiäre Dynamik zu schaffen, die die psychische Gesundheit fördert, ist es wichtig, dass Familienmitglieder in der Lage sind, offen und ehrlich miteinander zu kommunizieren. Familienmitglieder sollten auch lernen, respektvoll und verständnisvoll miteinander umzugehen, auch wenn es Konflikte gibt. Es ist auch wichtig, dass Familienmitglieder die Bedürfnisse und Grenzen des anderen respektieren und unterstützen.
In einigen Fällen kann es auch notwendig sein, professionelle Hilfe in Anspruch zu nehmen, um familiäre Konflikte oder traumatische Erfahrungen zu verarbeiten. Eine Familientherapie kann dazu beitragen, dass Familienmitglieder lernen, effektiver miteinander zu kommunizieren und Konflikte auf eine gesunde Art und Weise zu lösen. Eine individuelle Therapie kann auch dazu beitragen, dass Betroffene lernen, besser mit ihren eigenen Emotionen umzugehen und Strategien zur Bewältigung von depressiven Symptomen zu entwickeln.
Insgesamt ist es wichtig zu verstehen, dass die Familiendynamik eine bedeutende Rolle bei der Entstehung und dem Verlauf situativer Depression spielen kann. Durch offene Kommunikation, Verständnis und professionelle Unterstützung können Familienmitglieder dazu beitragen, die psychische Gesundheit ihrer Angehörigen zu verbessern und zu schützen.
Symptome der situativen Depression
Die Symptome einer situativen Depression können von Person zu Person unterschiedlich sein, aber sie können eine Vielzahl von Bereichen betreffen, einschließlich Stimmung, Schlaf, Appetit und Energie. Situative Depression ist eine Form von Depression, die durch belastende Lebensereignisse wie Verlust, Scheidung oder Arbeitsplatzverlust ausgelöst werden kann. Die Symptome der situativen Depression können ähnlich wie bei anderen Formen von Depressionen sein, jedoch ist es wichtig zu verstehen, dass sie normalerweise auf eine bestimmte Situation zurückzuführen sind und nicht unbedingt eine klinische Depression bedeuten. Zu den häufigsten Symptomen gehören:
-
Traurigkeit und Hoffnungslosigkeit
Eine der häufigsten Symptome einer situativen Depression ist Traurigkeit und Hoffnungslosigkeit. Betroffene können sich oft niedergeschlagen fühlen und das Gefühl haben, dass sich ihre Situation nicht verbessern wird. Sie können das Interesse an Aktivitäten verlieren, die ihnen normalerweise Freude bereiten, und das Gefühl haben, dass das Leben keinen Zweck hat.
-
Schlafstörungen
Schlafstörungen sind ein weiteres häufiges Symptom einer situativen Depression. Betroffene können Schwierigkeiten haben, einzuschlafen oder durchzuschlafen, oder sie können den ganzen Tag schlafen und trotzdem das Gefühl haben, nicht ausgeruht zu sein.
-
Veränderungen im Appetit
Veränderungen im Appetit sind ebenfalls häufig bei situativen Depressionen. Betroffene können entweder den Appetit verlieren und Gewicht verlieren oder umgekehrt, übermäßig viel essen und an Gewicht zunehmen.
-
Energielosigkeit
Energielosigkeit ist ein weiteres Symptom, das bei situativen Depressionen häufig auftritt. Betroffene können das Gefühl haben, dass ihnen die Energie und Motivation fehlt, um auch nur einfache Aufgaben zu erledigen.
-
Reizbarkeit & Konzentrationsprobleme
Reizbarkeit und Konzentrationsprobleme sind ebenfalls häufige Symptome einer situativen Depression. Betroffene können leicht gereizt sein und Schwierigkeiten haben, sich auf Aufgaben oder Gespräche zu konzentrieren.
-
Rückzug von Freunden und Familie
Rückzug von Freunden und Familie ist auch ein mögliches Symptom einer situativen Depression. Betroffene können das Bedürfnis haben, allein zu sein und sich von sozialen Aktivitäten zurückzuziehen, was dazu führen kann, dass sie sich noch isolierter und einsamer fühlen.
-
Gedanken an Selbstverletzung oder Selbstmord
Gedanken an Selbstverletzung oder Selbstmord sind ein ernstzunehmendes Symptom einer situativen Depression und erfordern sofortige medizinische Hilfe. Betroffene können das Gefühl haben, dass das Leben nicht mehr lebenswert ist oder dass sie eine Last für ihre Freunde und Familie darstellen, und können Gedanken haben, sich selbst Schaden zuzufügen oder sich das Leben zu nehmen.
Situative Depression ist eine Form von Depression, die durch belastende Lebensereignisse wie Verlust, Scheidung oder Arbeitsplatzverlust ausgelöst werden kann. Die Symptome der situativen Depression können ähnlich wie bei anderen Formen von Depressionen sein, jedoch ist es wichtig zu verstehen, dass sie normalerweise auf eine bestimmte Situation zurückzuführen sind und nicht unbedingt eine klinische Depression bedeuten.
Behandlungsmöglichkeiten für situative Depressionen
Es gibt viele Behandlungsmöglichkeiten für situative Depression, einschließlich Therapie und Medikamente. Eine der effektivsten Behandlungen ist die kognitive Verhaltenstherapie, die darauf abzielt, negative Denkmuster zu identifizieren und zu ändern. Antidepressiva können ebenfalls zur Behandlung von situativer Depression eingesetzt werden.
Es ist auch wichtig, eine gesunde Lebensweise zu führen, indem man regelmäßig Sport treibt, eine ausgewogene Ernährung zu sich nimmt und ausreichend schläft. Eine starke soziale Unterstützung durch Freunde und Familie kann ebenfalls dazu beitragen, die Symptome von situativer Depression zu lindern.
Neben der kognitiven Verhaltenstherapie und Antidepressiva gibt es weitere Behandlungsmöglichkeiten für situative Depressionen. Eine davon ist die Interpersonelle Therapie, die darauf abzielt, zwischenmenschliche Probleme und Beziehungsprobleme anzugehen. Eine weitere Option ist die Lichttherapie, die besonders bei saisonal bedingten Depressionen eingesetzt wird und die Stimmung durch die Verwendung von Tageslichtlampen verbessern kann.
Es gibt auch alternative Behandlungsmethoden, wie z. B. Yoga, Meditation oder Akupunktur, die bei einigen Menschen dazu beitragen können, die Symptome von situativer Depression zu reduzieren. Es ist jedoch wichtig zu beachten, dass alternative Behandlungen keine Ersatz für eine professionelle medizinische Behandlung sind und dass man sich vor Beginn jeder Behandlung von einem Arzt beraten lassen sollte.
Wenn eine Person Symptome von situativer Depression hat, ist es wichtig, dass sie professionelle Hilfe sucht. Ein qualifizierter Therapeut oder Psychiater kann eine genaue Diagnose stellen und die beste Behandlungsoption empfehlen. Es ist auch wichtig, dass die Person ihre Behandlung fortsetzt und regelmäßige Follow-up-Termine einhält, um sicherzustellen, dass ihre Symptome effektiv behandelt werden.
Bewältigungsmechanismen für situationsbedingte Depressionen
Es gibt viele Möglichkeiten, mit situativer Depression umzugehen. Eine Möglichkeit ist, Selbstfürsorge zu praktizieren, indem man regelmäßig Entspannungsübungen macht, eine gesunde Ernährung zu sich nimmt und ausreichend schläft. Es ist auch wichtig, sich auf positive Dinge zu konzentrieren, wie zum Beispiel Hobbys, die einem Freude bereiten.
Eine weitere Möglichkeit ist, Unterstützung durch Freunde und Familie zu suchen. Es ist wichtig, mit Menschen zu sprechen, die man vertraut und die einem helfen können, positive Veränderungen in seinem Leben vorzunehmen. Eine Therapie kann ebenfalls dazu beitragen, die Symptome von situativer Depression zu lindern.
Eine weitere Bewältigungsmöglichkeit ist, sich auf seine Gedanken und Emotionen zu konzentrieren und diese bewusst zu reflektieren. Durch das Identifizieren negativer Denkmuster und das Ersetzen dieser durch positive Gedanken kann man lernen, besser mit schwierigen Situationen umzugehen.
Es ist auch hilfreich, sich Ziele zu setzen und diese in kleinen Schritten zu erreichen. Durch die Verwirklichung von Zielen kann man ein Gefühl der Selbstwirksamkeit und Kontrolle über sein Leben gewinnen, was dazu beitragen kann, das Selbstwertgefühl zu stärken.
Eine weitere Möglichkeit, situative Depression zu bewältigen, ist, sich in einer Gruppe von Menschen zusammenzuschließen, die ähnliche Erfahrungen gemacht haben. Diese Gruppen bieten die Möglichkeit, sich gegenseitig zu unterstützen und Erfahrungen auszutauschen. Es kann auch hilfreich sein, sich in einem Forum oder einer Online-Community zu engagieren, um Unterstützung von Menschen zu erhalten, die sich in ähnlichen Situationen befinden.
Letztendlich ist es wichtig zu akzeptieren, dass es in Ordnung ist, sich nicht immer gut zu fühlen und dass es okay ist, um Hilfe zu bitten. Es ist wichtig, geduldig zu sein und sich Zeit zu geben, um die Symptome von situativer Depression zu überwinden.
Fazit zur situationsbedingten Depression
Zusammenfassend ist es wichtig, situative Depression als ein ernstes Problem anzuerkennen, das jeden betreffen kann. Die Auslöser können vielfältig sein und es ist wichtig, diese zu identifizieren, um die beste Behandlung zu finden. Der Umgang mit situativer Depression erfordert ein Bewusstsein für die eigene Gesundheit und Wohlbefinden sowie die Bereitschaft, professionelle Hilfe in Anspruch zu nehmen.
Eine wichtige Rolle spielen hierbei auch Selbstfürsorge, eine gesunde Lebensweise und eine starke soziale Unterstützung. Regelmäßige Entspannungsübungen, eine ausgewogene Ernährung und ausreichender Schlaf können dazu beitragen, den Zustand zu verbessern. Positive Aktivitäten und Hobbys können das Selbstwertgefühl stärken und das allgemeine Wohlbefinden verbessern.
Freunde und Familie können ebenfalls eine wichtige Rolle spielen, um den Betroffenen in dieser schwierigen Zeit beizustehen und sie bei der Suche nach professioneller Hilfe zu unterstützen. Es ist wichtig, zu wissen, dass situative Depression behandelbar ist und dass es viele Optionen gibt, um die Symptome zu lindern und ein erfülltes Leben zu führen.